Léčba bulimie
Bulimie může způsobit závažné a život ohrožující zdravotní komplikace, jako je nerovnováha elektrolytů, srdeční problémy (od nepravidelného srdečního rytmu po srdeční selhání), zubní kaz, onemocnění dásní, gastroezofageální reflux a zažívací potíže.
Bulimie se také běžně vyskytuje společně s depresivními poruchami a úzkostnými poruchami. Může se také vyskytnout při užívání návykových látek a poruchách osobnosti. A existuje zvýšené riziko sebevraždy.
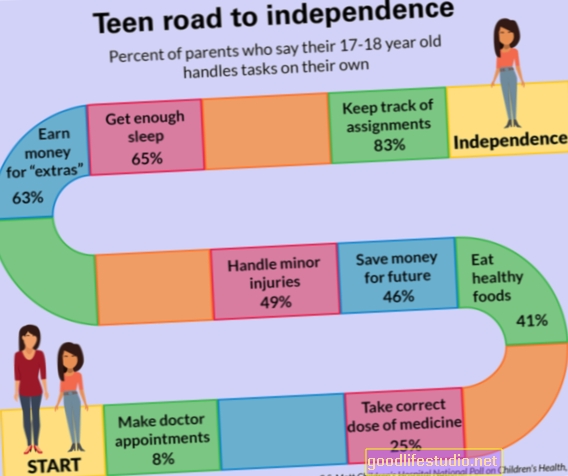
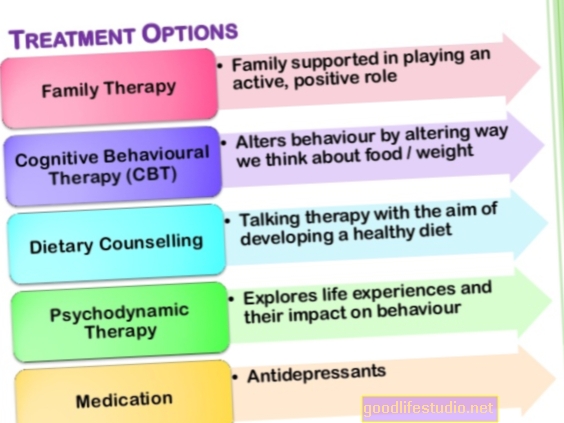
I když je bulimie vážným onemocněním, lze ji úspěšně léčit a jednotlivci se plně uzdraví. Léčba volby pro děti a dospělé je psychoterapie. Léky mohou být užitečné, ale nikdy by neměly být nabízeny jako jediný zásah. I když je obvykle preferována ambulantní léčba, někteří jedinci s bulimií mohou vyžadovat intenzivnější intervence.
Psychoterapie
Psychoterapie je základem léčby bulimie. U dětí a dospívajících s bulimií doporučují pokyny a výzkumy týkající se léčby poruch příjmu potravy rodinnou léčbu adolescentní bulimie nervózní (FBT-BN). To obvykle zahrnuje 18 až 20 sezení po dobu 6 měsíců. Ve FBT-BN jsou rodiče významnou součástí léčby. Terapeut pomáhá rodičům a dítěti navázat vztah spolupráce, aby vytvořili pravidelné stravovací vzorce a snížili kompenzační chování. V pozdějších fázích FBT-BN terapeut a rodiče podle potřeby podporují dítě v nastolení větší nezávislosti. V závěrečné fázi se terapeut zaměřuje na veškeré obavy rodičů nebo dítěte ohledně ukončení léčby, spolu s vytvořením plánu prevence relapsu.
Pokud FBT-BN nepomáhá nebo rodiče nechtějí mít při léčbě tak velkou roli, dalším krokem může být individuální CBT, která je speciálně přizpůsobena poruchám příjmu potravy u dospívajících. Tento druh CBT se zaměřuje na omezování diety, spolu se změnami neuspořádaného chování a myšlenek souvisejících s hmotností a tvarem. Léčba se také zaměřuje na vývojové výzvy a zahrnuje několik sezení s rodiči.
U dospělých je podle většiny pokynů pro léčbu poruch příjmu potravy a nejnovějšího výzkumu nejlepším důkazem bulimie vylepšená kognitivně behaviorální terapie (CBT-E). CBT-E je považován za léčbu první linie a ve studiích překonává ostatní léčby.
CBT-E obvykle sestává z 20 sezení po dobu 20 týdnů a počáteční sezení jsou obvykle dvakrát týdně. Jedná se o vysoce individualizovanou terapii, což znamená, že terapeut vytváří pro každou osobu specifickou léčbu v závislosti na jejích příznacích. CBT-E má čtyři fáze: V první fázi získají terapeut a klient porozumění bulimii, stabilizují stravování a řeší problémy s hmotností. Ve druhé fázi se terapeut zaměřuje na „zhodnocení“ nebo přezkoumání pokroku a příchod léčby pro další fázi. Ve třetí fázi se terapeut zaměřuje na procesy, které udržují nemoc, což obvykle zahrnuje vyloučení diety, snížení obav o tvar a stravování a řešení každodenních událostí a nálad. V poslední fázi se terapeut a klient zaměřují na procházení neúspěchů a udržování pozitivních změn, které provedli.
Většina pokynů k léčbě také doporučuje jako alternativu k CBT interpersonální terapii (IPT). Výzkum, který porovnával CBT s IPT, ukázal, že CBT má tendenci jednat rychleji, ale IPT dohání a vede k podstatnému zlepšení a trvalým a dlouhodobým účinkům.
IPT je založeno na myšlence, že mezilidské problémy způsobují nízkou sebeúctu, negativní náladu a úzkost, což způsobuje, že jednotlivci přejídají a zabývají se dalšími příznaky poruchy příjmu potravy. To se stává nikdy nekončícím cyklem, protože chování způsobené poruchou příjmu potravy může dále narušit vztahy a sociální interakce a vyvolat příznaky. IPT trvá přibližně 6 až 20 sezení a má tři fáze.
V první fázi získá terapeut a klient komplexní historii vztahů a symptomů dané osoby a toho, jak se navzájem ovlivňují. Ve druhé fázi se terapeut a klient zaměřují na jednu problémovou oblast a na cíle léčby (které jsou stanoveny společně). IPT zahrnuje čtyři problémové oblasti: smutek, spory mezilidských rolí, přechody rolí a mezilidské deficity. Například terapeut a klinik se mohou zaměřit na konflikt s blízkým přítelem a na to, jak jej vyřešit, nebo se zaměřit na přechod na začátek studia. Ve třetí fázi diskutují terapeuti a klienti o ukončení léčby, hodnotí pokrok a určují, jak tento pokrok po terapii zachovat.
Kromě toho existují další způsoby léčby, které se zdají být slibné pro bulimii. Například dialektická behaviorální terapie (DBT) byla původně vyvinuta k léčbě hraničních poruch osobnosti a chronicky sebevražedných jedinců. Ve své adaptaci na poruchy příjmu potravy se DBT zaměřuje na eliminaci záchvatů záchvatu a očištění a vytváření plnohodnotnějšího života. Učí jednotlivce, kromě jiných dovedností, zdravým emocionálním regulačním dovednostem a vyváženému přístupu k jídlu.
Dalším slibným zásahem je integrativní kognitivně-afektivní terapie (ICAT), která zahrnuje 21 sezení a sedm primárních cílů. Například jedinci s bulimií se učí, jak rozpoznat a tolerovat různé emoční stavy; přijmout pravidelnou stravovací rutinu; zapojit se do řešení problémů a uklidňujícího chování, když jim hrozí narušené chování; pěstovat sebepřijetí; a zvládat nutkání a chování spojené s poruchami stravování po léčbě.
Léky
Fluoxetin (Prozac), selektivní inhibitor zpětného vychytávání serotoninu (SSRI), je jediným lékem schváleným Úřadem pro kontrolu potravin a léčiv USA pro léčbu bulimie. Schválení bylo primárně založeno na dvou velkých klinických studiích, které zjistily, že fluoxetin omezil přejídání a zvracení. Dávky 60 až 80 mg fluoxetinu se zdají být účinnější než nižší dávky. Někteří lidé s bulimií však nemusí být schopni tolerovat vyšší dávku, takže lékaři obvykle zahajují léčbu dávkou 20 mg a dávku postupně zvyšují, pokud léčba nefunguje.
Mezi časté nežádoucí účinky fluoxetinu patří nespavost, bolesti hlavy, závratě, ospalost, sucho v ústech, pocení a podrážděný žaludek.
Jiné SSRI jsou považovány za léčbu druhé linie, ale existují určitá opatření. Podle článku z roku 2019 o farmakologické léčbě poruch příjmu potravy existují určité obavy z prodlouženého QTc u jedinců užívajících vysoké dávky citalopramu (Celexa). Opět je pravděpodobné, že jedinci s bulimií budou také potřebovat vysoké dávky. (Neobvykle dlouhý QT interval je spojen se zvýšeným rizikem vzniku abnormálních srdečních rytmů.) To omezuje použití citalopramu a případně escitalopramu (Lexapro).
Je životně důležité nikdy náhle přestat užívat SSRI, protože to může způsobit syndrom z vysazení, který někteří odborníci označují jako abstinenční příznaky. To může zahrnovat příznaky podobné chřipce, závratě a nespavost. Místo toho je důležité, aby vám lékař pomohl pomalu a postupně snižovat dávku léku (ai přesto se tyto příznaky mohou stále vyskytovat).
Výzkum léků u dospívajících byl velmi omezený. Pouze jedna malá otevřená studie v roce 2003 zkoumala účinnost fluoxetinu u 10 dospívajících s bulimií. Zjistilo se, že fluoxetin je účinný a dobře snášen. Tento výzkum však nebyl replikován a nebyly provedeny žádné placebem kontrolované studie. Riziko sebevraždy může být vyšší u SSRI u mladších populací, proto je důležité, aby lékaři o těchto rizicích diskutovali s klienty a rodinami a pečlivě sledovali klienty, kterým byl předepsán SSRI.
Kromě toho proběhla řada výzkumů ohledně tricyklických antidepresiv (TCA) při léčbě bulimie u dospělých. Nejlepší TCA pro bulimii může být desipramin (Norpramin), protože má menší srdeční účinky, sedaci a anticholinergní vedlejší účinky (např. Sucho v ústech, rozmazané vidění, zácpa, závratě, zadržování moči). Starší pokyny pro léčbu z USA (2006) nedoporučují používat TCA jako počáteční léčbu, zatímco pokyny z roku 2011 od Světové federace společností biologické psychiatrie TCA doporučují.
Léčba může být užitečná, ale nikdy by neměla být předepisována jako jediná léčba bulimie. Spíše to musí být doprovázeno terapií.
Rozhodnutí brát léky by mělo být společné. Je velmi důležité prodiskutovat s lékařem jakékoli obavy, včetně možných nežádoucích účinků a syndromu z vysazení (u SSRI).
Hospitalizace a další intervence
Ambulantní léčba je léčba první linie. Pokud však ambulantní léčba nefunguje, je člověk sebevražedný, zhoršilo se chování při poruše příjmu potravy nebo jsou přítomny zdravotní komplikace, mohou být nutné intenzivnější zásahy.
Existují různé možnosti intenzivních zásahů a rozhodnutí by mělo být přijímáno individuálně. Obecně platí, že konkrétní zásah závisí na závažnosti, zdravotním stavu, motivaci léčby, anamnéze léčby, souběžných stavech a pojistném krytí.
U některých jedinců s bulimií může být pobyt v rezidenčním léčebném centru s poruchou příjmu potravy tou správnou volbou. Taková zařízení obvykle zahrnují širokou škálu odborníků - psychologů, lékařů a odborníků na výživu - a léčby - individuální terapie, skupinová terapie a rodinná terapie. Jednotlivci zůstávají v centru 24/7 a jedí jídla pod dohledem.
Pokud je osoba s bulimií vážně nemocná nebo má jiné vážné zdravotní problémy, může být nutná krátká hospitalizace, která by jí pomohla se stabilizovat. Pokud je to možné, je nejlepší zůstat v oddělení, které se specializuje na léčbu poruch příjmu potravy.
Pokud je to považováno za bezpečné, začne osoba navštěvovat ambulantní léčbu. Může to být částečná hospitalizace (PHP) nebo intenzivní ambulantní léčba (IOP). PHP může být vhodné pro jednotlivce, kteří jsou lékařsky stabilní, ale stále potřebují strukturu a podporu, aby se nezúčastnili chování při poruchách příjmu potravy. Typicky to znamená jít do centra poruch příjmu potravy přibližně 6 až 10 hodin denně, 3 až 7 dní v týdnu; účast na různých terapiích, jako je individuální a skupinová terapie; a jedli tam většinu jídla, ale spali doma. IOP zahrnuje účast na léčebném programu, který zahrnuje také různé terapie, několik hodin denně, 3 až 5 dní v týdnu, a jíst tam jedno jídlo.
Strategie svépomoci
Obraťte se na renomované zdroje. Můžete si například prohlédnout knihy Porážka poruchy příjmu potravy a Když má vaše dítě poruchu stravování. Při výběru zdroje je velmi důležité se ujistit, že nedoporučuje dietu nebo hubnutí, protože zapojení jednoho z nich spouští a udržuje bulimické chování. (Dalším klíčovým slovem, od kterého se chcete držet dál, je „hubnutí“.) V tomto kousku Psych Central se odbornice na poruchy příjmu potravy Jennifer Rollinová podělila o to, proč je slibné hubnutí klientům neetické. Rollin také sdílí více na tomto podcastu a na tomto.
Naučte se efektivně zvládat emoce. Neschopnost sedět s nepříjemnými emocemi může vést k chování při poruchách příjmu potravy. Naštěstí je zpracování emocí dovedností, kterou se může každý naučit, procvičit a zvládnout. Můžete začít přečtením několika článků (např. Jak sedět s bolestivými emocemi) nebo knih o emocích (např. Uklidnění emoční bouře).
Sledujte svá média. I když média nezpůsobují poruchy příjmu potravy, mohou zkomplikovat zotavení a prohloubit vaši touhu po dietě a hubnutí. Věnujte pozornost lidem, které sledujete na sociálních médiích, pořadům, které sledujete, časopisům, které čtete, a dalším druhům informací, které konzumujete. Nesledujte jednotlivce, kteří propagují detoxikace, diety, „stravovací plány“ a obecně oslavují, že vypadají určitým způsobem. Postupujte místo toho za jednotlivci, kteří uplatňují přístup proti dietě a jsou zastánci Zdraví v každé velikosti.
Americká psychiatrická asociace. (2013). Diagnostický a statistický manuál duševních poruch (5. vydání). Arlington, VA: American Psychiatric Publishing.
Anderson, L.K., Reilly, E.E., Berner, L., Wierenga, C.E., Jones, M.D., Brown, T.A.,… Cusack, A. (2017). Léčba poruch příjmu potravy na vyšší úrovni péče: Přehled a výzvy. Aktuální zprávy z psychiatrie, 19, 48, 1-9. DOI: 10,1007 / s 11920-017-0796-4.
Crow, S.J. (2019). Farmakologická léčba poruch příjmu potravy. Psychiatrické kliniky Severní Ameriky, 42253-262. DOI: 10.1016 / j.psc.2019.01.007.
Gorrell, S., Le Grange, D. (2019). Aktualizace léčby adolescentní bulimie nervosy. Psychiatrické kliniky Severní Ameriky, 42, 2, 193-204. DOI: https://doi.org/10.1016/j.chc.2019.05.002.
Hilbert, A., Hoek, HW, Schmidt, R. (2017). Klinické pokyny pro poruchy příjmu potravy založené na důkazech: mezinárodní srovnání. Aktuální názor na psychiatrii, 30423-437. DOI: 10,1097 / YCO.0000000000000360.
Karam, A.M., Fitzsimmons-Craft, E.E., Tanofsky-Kraff, M., Wilfley, D.E. (2019). Interpersonální psychoterapie a léčba poruch příjmu potravy. Psychiatrické kliniky Severní Ameriky, 42, 205-218. DOI: 10.1016 / j.psc.2019.01.003.
Kotler L., Devlin M.J., Davies M., Walsh, B.T. (2003). Otevřená studie fluoxetinu pro dospívající s bulimií. Journal of Child Adolescent Psychopharmacology, 13, 3, 329–35. DOI: 10.1089 / 104454603322572660.
National Institute for Health and Care Excellence (NICE). (2017). Poruchy příjmu potravy: rozpoznávání a léčba. Citováno z nice.org.uk/guidance/ng69.
Pisetsky, E.M., Schaefer, L.M., Wonderlich, S.A., Peterson, C.B. (2019). Vznikající psychologické léčby poruch příjmu potravy. Psychiatrické kliniky Severní Ameriky, 42, 219-229. DOI: 10.1016 / j.psc.2019.01.005.
Wade, T.D. (2019). Nedávný výzkum bulimie. Psychiatrické kliniky Severní Ameriky, 42, 21-32. DOI: 10.1016 / j.psc.2018.10.002.